Mélanie Cunen har jobbet for Leger uten Grenser i Guinea. Sykdomspanoramaet og -behandlingsmulighetene er svært forskjellig fra forholdene i norske barneavdelinger. Her skriver hun opp erfaringene sine, og om hvorfor det – tross all elendighet – oppleves meningsfylt å reise ut på slike oppdrag.
Av Mélanie Ingrid Løken Cunen
I seks måneder jobbet jeg med Leger uten Grenser (MSF) som barnelege i Kouroussa, en liten by i Guinea. Jeg kom hjem nylig, men tiden i Kouroussa virker allerede langt unna, siden livet her og der er så ulikt på alle vis. Mens Norge har inntatt 1. plassen på HDI-indeksen i en årrekke («verdens beste land å bo i»), ligger Guinea i motsatt ende av skalaen (179 av 187 i 2015). Det er ikke uvanlig at kvinner føder 10 barn og mister 2-3 av dem, mange får sitt første barn før de fyller 16 år, 90 % av kvinner er omskåret og polygami er utbredt. Ett av 10 barn dør før de fyller 5 år. De færreste av ett-åringene er fullvaksinert, og Guinea er ett av kun 16 land i verden der neonatal tetanus fortsatt forekommer. Barn ned til 7-8 års alderen jobber som skreddere eller snekkere, mange lærer aldri å lese eller skrive. Guinea bruker 3 % av BNP på helse årlig, til sammenligning bruker Norge rundt 10 % av et mye høyere BNP.
20 ganger flere pasienter i løpet av 1 år
Sykehuset i Kouroussa betjener rundt 300.000 mennesker, og det er store avstander mellom landsbyene. Veiene er langt fra gode, i regntiden er mange av landsbyene helt isolert. På barneavdelingen hadde vi stort sett 60-80 barn innlagt, men kunne ha opp mot 100. Antall barn økte fra måned til måned de 6 månedene jeg var der. Dette skyldes blant annet en enorm økning i malariatilfeller under regntiden. Før MSF begynte å støtte sykehuset, hadde avdelingen i gjennomsnitt 4 barn innlagt daglig. Gratis behandling, tilgjengelige -medisiner og forbedret kvalitet på tjenestene førte til en enorm vekst i antall pasienter. Vi ble til og med kåret på radio til «den beste barneavdelingen i landet» av guineanske helsemyndigheter sommeren 2018, ett år etter at MSF–prosjektet startet.
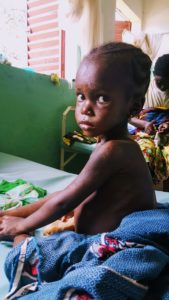
Saran er 4 år og har vært innlagt i flere uker med alvorlig underernæring med ødemer (kwashiorkor). Her er hun på bedringens vei og kan snart komme hjem.
Malaria tar fortsatt flest liv
Rundt 70 % av barna som var innlagt hadde alvorlig malaria. Dette er også den vanligste dødsårsaken blant småbarn i Guinea. Vanlige symptomer er multiple kramper, koma, store pusteproblemer, alvorlig akutt anemi og svært lavt blodsukker som må korrigeres nesten kontinuerlig. I tillegg til antimalariamedisin iv, trenger barna ofte blodoverføring, oksygentilskudd, væske iv, sondeernæring og antibiotika. På intensiven var det stort sett rundt 15-16 barn innlagt samtidig, og mange senger var «doblet» (to barn + to mødre per seng). Kontrollen med smitte var dermed langt fra optimal! Det var én sykepleier på vakt på intensiven, de andre 50-70 barna var fordelt på 2-3 sykepleiere, i tillegg var det én sykepleier i akuttmottaket. Tre-fire lokale leger på barneavdelingen delte alle vaktene, og hver av oss gikk visitt til cirka 30 barn daglig. Arbeidsbelastningen var høy og kvaliteten til tider så som så, men vi jobbet kontinuerlig med forbedring.
De underernærte er de skjøreste
Utenom malaria var barna innlagt med pneumoni, dehydrering, meslinger, meningitt, alvorlig akutt underernæring med mer. Flere hadde mange sykdommer samtidig, og spesielt de underernærte var svært skjøre. I perioder hadde rundt 50 % av de innlagte alvorlig underernæring. Dette var utfordrende. Man lærer seg raskt retningslinjene for malaria og kan håndtere det rimelig bra etter få uker. Behandling og håndtering av underernæring er noe annet, det tar lang tid å oppnå en viss kompetanse. En del responderer ikke på behandlingen, flere av disse har tuberkulose og/eller hiv. Man blir ekstra knyttet til de underernærte barna, siden de ofte er innlagt i ukesvis.
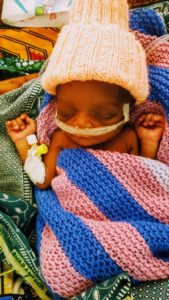
Denne lille pjokken var litt over 1 kg da han ble født. Etter noen uker ble han utskrevet i god form.
Stort behov for mer kunnskap om de aller minste
Rundt 1/3 av våre pasienter var nyfødte, og de var ofte svært syke. Halvparten av de som dør før de fyller 5 år, dør i neonatalperioden. Prematuritet, lav fødselsvekt, neonatale infeksjoner og asfyksier er vanlig. Svangerskapskontrollen var svært mangelfull og mødredødeligheten høy. Kunnskapen om premature og nyfødte på sykehuset var svært lav, og det var kanskje på dette punktet at jeg følte jeg kunne bidra mest. Med enkle hjelpemidler kunne vi redde de fleste neonatale, og de lokale ansatte ble mye flinkere til å håndtere og behandle de minste.
Neonatal tetanus ser vi ikke lenger i vår rike del av verden. Det kan enkelt forhindres ved at kvinner blir vaksinert under svangerskapet, at man bruker sterile redskaper til å klippe navlestrengen og holder navlestumpen ren. I Guinea blir dette dessverre ofte forsømt. I tillegg er det tradisjon å legge jord eller kumøkk på navlestumpen, og siden Clostridium tetani finnes i all jord, er det stor risiko for infeksjon. De nyfødte utvikler generell stivhet og spasmer som forverres ved lys/lyd stimuli. De kan ikke die og tilstanden er svært smertefull. Vi hadde 1-2 barn i måneden med neonatal tetanus og klarte å redde 50 % (mortalitet er 80 % i litteraturen).
Med få og effektive tiltak kan vi hjelpe de fleste
På sykehuset mistet vi i gjennomsnitt nesten ett barn daglig, i perioder enda flere. De aller fleste døde innenfor de første 48 timene. Noen foreldre hadde gått mange timer/dager til fots for at barna skulle få helsehjelp, og mange var svært syke ved ankomst. Mortalitet var stort sett på rundt 5 %, på det verste nesten 10 %. Jeg kan ikke si at jeg var uberørt av all denne lidelse og sorg. Det er vanskelig å akseptere at barn dør av sykdommer som lett kunne vært forhindret. Jeg måtte tilpasse meg, og med tiden ble det litt lettere å bære, men det ble aldri en normalitet (og godt er det). Med nokså få og basale hjelpemidler og medisiner klarte vi å redde det store flertallet. Å jobbe med MSF gir mulighet til å hjelpe de som trenger det mest, og det er utrolig fint og givende.